Die Verwendung von autologen Keratinozyten als «Cultured Epidermal Autograft» (CEA) ist schon in den Achtzigerjahren von Rheinwald und Green(3) eingeführt und dann in den folgenden Jahren weltweit etabliert worden. Die Indikationen für deren Verwendung waren in der Regel massive Verbrennungen, bei denen die Areale zur Entnahmestelle für autologe Spalthaut limitiert oder nicht vorhanden waren. In den Neunzigerjahren konnte so erstmals Patienten nach einem massiven thermischen Trauma (> 80% der Körperoberfläche) das Leben gerettet werden. Der Outcome jedoch, das heisst die daraus entstandene Haut nach diesen grossflächigen Anwendung von CEAs, liess aber viel zu wünschen übrig und ging mit erheblichen Einschränkungen der Lebensqualität einher(9).
Trotz einiger Verbesserungen durch Verwendung von komplexeren autologen Hautkonstrukten aus dem Labor(1), bestehend aus einer dünnen Unterhaut und einer Oberhaut, ist es bislang noch nicht zu einem wirklichen Durchbruch dieser Methode gekommen.
Seit über 20 Jahren wird am Universitäts-Kinderspital in Zürich eine Hautersatzforschung betrieben, welche nach erfolgreichem Abschluss der präklinischen Studien am Tier(2,6) und einer Phase 1-Studie(4) nun in einer Phase 2-Studie multizentrisch in Europa angewendet wird. Darüber hinaus ist das Forschungsteam am Universitäts-Kinderspital dabei, dieses zweischichtige autologe Hautkonstrukt weiter zu verbessern, eine Phase 1-Studie steht unmittelbar bevor.
Der komplexe autologe Hautersatz aus dem Labor
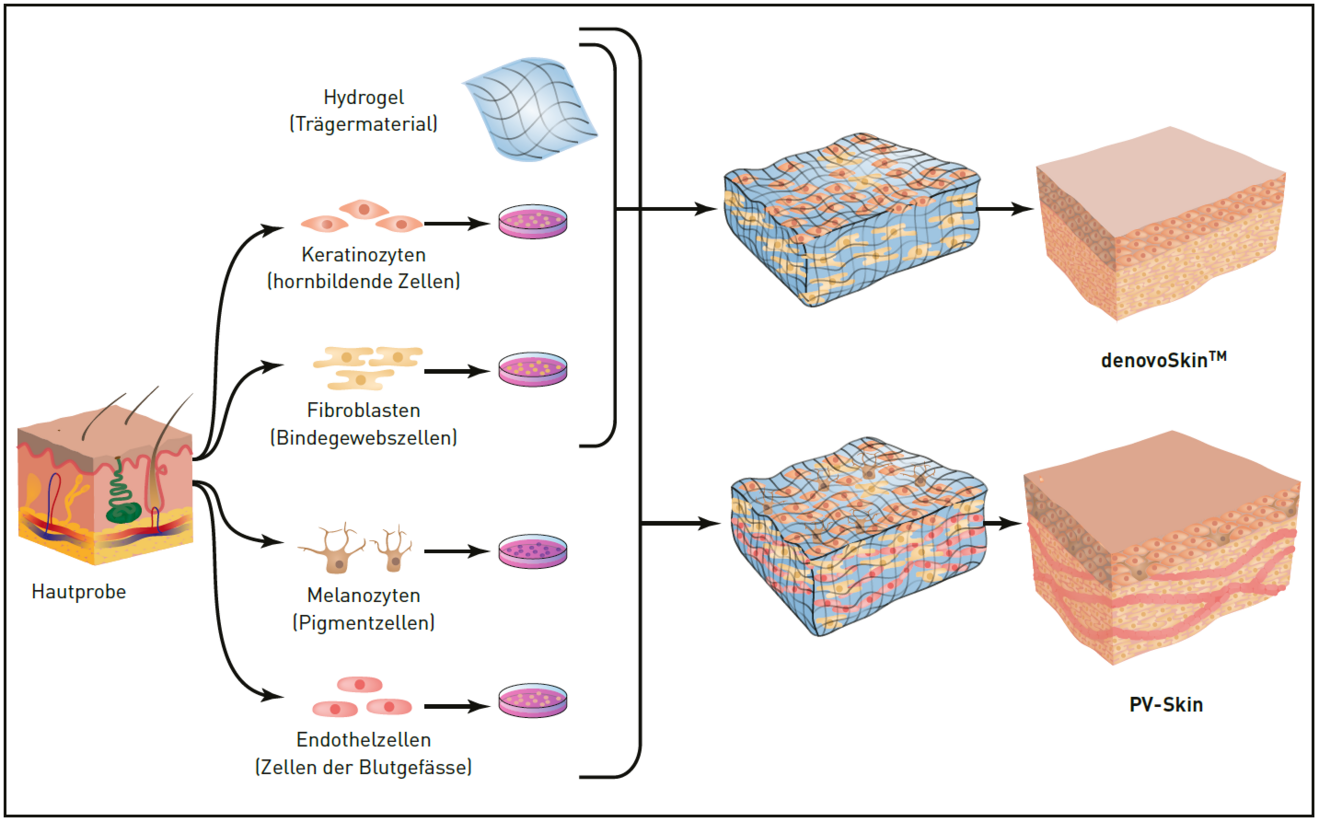
Es beginnt alles mit einer Hautbiopsie von 4 cm2, welche in einem ersten Schritt im Labor so aufgearbeitet wird, dass sich die Fibroblasten und die Keratinozyten isolieren lassen und dann vermehrt werden.
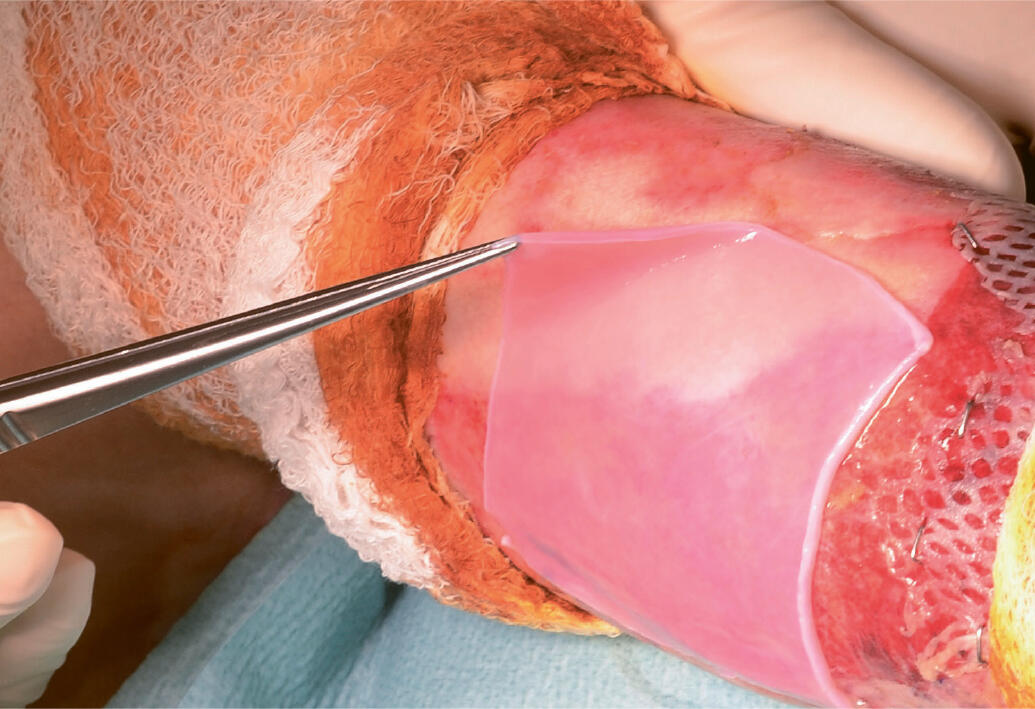
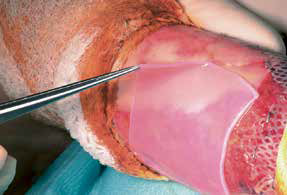
Die Fibroblasten werden dann in ein Gemisch aus Hydrogel und Kollagen gegeben, es erfolgt die mechanische Pressung des so hergestellten Gels. Ist dieser Prozess abgeschlossen, werden auf dem Gel, welches die Fibroblasten enthält, die Keratinozyten ausgesät, es ist so ein zweischichtiger autologer Hautersatz entstanden. Dieser ist so robust, dass er in seiner Konsistenz einer Spalthaut entspricht, er kann mit Pinzetten gefasst werden, mit einer Schere zurechtgeschnitten und zur Fixation mit Hautklammer befestigt werden (Abb.1 und 2).
Nach sieben Tagen kann ein «Silicon-Silberfoam-Verband», welcher das Hautkonstrukt schützt, entfernt werden. Bereits zu diesem Zeitpunkt ist das Hautkonstrukt so stabil eingewachsen, dass es angefasst werden kann und schon zu diesem Zeitpunkt eine deutliche Rekapilarisation aufweist. Der gesamte Herstellungsprozess dauert in der Regel vier Wochen, die zeitraubenden Faktoren sind dabei die Fibroblasten, welche sich nicht schneller vermehren lassen.
Die Zeit von der Biopsie bis zum Fertigstellen des Hautkonstruktes muss daher bei einer schweren Verbrennung überbrückt werden. Dies ist möglich mit humaner Spenderhaut und/oder einer dermalen Template, aus der sich innert vier Wochen eine eigene Neodermis entwickelt.
Es gibt zwei wichtige Unterschiede zu den bisherigen Methoden:
- Das Vorhandensein von Fibrobasten in einer Matrix stabilisiert die überaus fragilen Keratinozyten so, dass das gesamte Hautkonstrukt wesentlich stabiler ist als die Keratinozytentransplantate (CEAs) alleine.
- Die für die Stabilität der neuen Haut verantwortliche Verbindung zwischen der Dermis und der Epidermis (Dermal-Epidermal-Junction) entsteht im Herstellungsprozess im Labor und nicht wie bei den CEAs auf dem Patienten und ist damit entscheidend robuster.
Die Unterstützung durch die Europäische Union war entscheidend
Die Phase 1-Studie unseres komplexen autologen Hautkonstruktes wurde zusammen mit anderen europäischen Forschungsgruppen im Rahmen eines Förderprojektes der Europäischen Union am Zentrum für brandverletzte Kinder des Universitäts-Kinderspitals in Zürich durchgeführt. In dieser Studie konnte nachgewiesen werden, dass unser autologe Hautersatz, bestehend aus einer Matrix und autologen Fibroblasten und Keratinozyten, sicher angewendet werden kann. Es liegen in der Zwischenzeit auch schon die Spätergebnisse vor, fünf Jahre nach der Transplantation ist diese Haut immer noch stabil und es kam zu keinerlei Erkrankungen dieser Haut, wie zum Beispiel die Entwicklung von Tumoren.
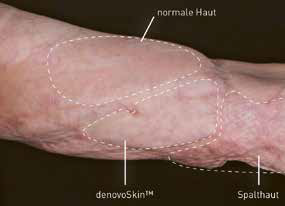
Es konnte nach abgeschlossener Phase 1 mit der Unterstützung des Wyss Zentrums eine Phase 2b angeschlossen werden. Zurzeit ist diese kurz vor Abschluss, beteiligt sind ausser Zürich Zentren in den Niederlanden und Italien. Ziel der Projekte des Zürcher Wyss Zentrums ist es, Translation zu von Medizinprodukten fördern – from the Bench to Bedside. Aus diesem Grunde wurde 2018 mit der Unterstützung des Wyss Zentrums und der Universität, Cutiss als Start-up der Universität Zürich gegründet, das Hautkonstrukt soll unter dem Namen «DenovoSkinTM» zur europäischen Marktreife gebracht werden.
Die Entwicklung eines noch komplexeren Hautersatzes schreitet voran
Während in der Phase 2 aus Gründen der Qualität der Studie nur zwei Hautkonstrukte verwendet werden dürfen, ist es jedoch möglich gewesen, in wenigen Einzelfällen DenovoSkinTM grossflächig einzusetzen – unter ausserordentlichen Umständen, bezeichnet als «Compassionate use». So wurde erfolgreich DenovoSkinTM bei schwersten Verbrennungen europaweit in Birmingham, Zürich, Leipzig, Dublin und Neapel grossflächig angewendet. Die dabei erzielten Ergebnisse sind durchweg überzeugend. Alle fünf Patienten ausser einem haben überlebt, die Qualität der Haut im Vergleich zu einen einfachen CEA ist wesentlich besser.5,7,8
Während nun ein grosses Team im Rahmen des universitären Startups «Cutiss» an der Marktfähigkeit von DenovoSkinTM arbeitet, ist der am Kinderspital verbliebene Teil des Forschungsteams am Universitäts-Kinderspital dabei, mit der Unterstützung des Schweizer Nationalfonds (SNF) ein Hautkonstrukt in Phase 1 zu erproben, welches dann schon vier autologe Zelltypen (Keratinozyten, Fibroblasten, Melanozyten und Endothelzellen = PV-Skin) enthalten wird (Abb. 3). Die neue autologe Ersatzhaut wird sich dann sich der Farbe des Empfängers anpassen können und wird noch schneller einwachsen durch die Unterstützung der Endothelzellen, welche im Laufe der ersten Woche ein eigenes Gefässnetz bilden. Und es kann erwartet werden, sodass diese Haut noch elastischer sein wird als «DenovoSkinTM».
Das Flaschenhals all dieser translationalen Forschung ist heutzutage die Notwendigkeit eines GMP-Labors (Good Manufacturing Practice), dessen Einrichtung und Betrieb mit hohen Kosten verbunden sind. Der Neubau bzw. das Forschungsgebäude des «Forschungszentrums für das Kind» des Universitäts-Kinderspitals an der Lengg wird ein solches «GMP-Labor für Haut» enthalten. Das ist eine wichtige Voraussetzung dafür, weiter eine fundierte Forschung zur Verbesserung von autologer Haut aus dem Labor voranzutreiben.
Zusammenfassung
Nach über 20 Jahren Forschung ist es gelungen, einen komplexen, autologen Hautersatz aus dem Labor auf den Patienten zu bringen, welcher bisher weltweit einzigartig ist. Während das universitäre Start-up «Cutiss» daran arbeitet, diesen Hautersatz zur Marktfähigkeit zu bringen, ist das Forschungsteam am Universitätskinderspital Zürich dabei, an einer weiteren wesentlichen Verbesserung dieses Hautersatzes zu arbeiten. Dabei spielen der SNF und das «Forschungszentrum für das Kind» eine entscheidende Rolle.
Für die Plastische und Rekonstruktive Chirurgie bedeutet dies, dass eine komplexe, autologe Haut aus dem Labor mit Sicherheit zunächst die Leben vieler schwerbrandverletzter Patienten retten wird, dass jedoch darüber hinaus in der Zukunft viele Hautdefekte im Rahmen der Rekonstruktiven Chirurgie mit dieser Methode gedeckt werden könnten, ohne dass dazu die eigene Haut des Patienten verwendet werden muss.
Literatur
- Boyce ST, Simpson PS, Rieman MT, et al. Randomized, paired-site comparison of autologous engineered skin substitutes and split-thickness skin graft for closure of extensive, full-thickness burns. J Burn Care Res. 2017;38:61–70
- Braziulis E, Biedermann T, Hartmann-Fritsch F, Schiestl C, Pontiggia L, Böttcher-Haberzeth S, Reichmann E, Meuli M. (2011) Skingineering I: engineering porcine dermo-epidermal skin analogues for autologous transplantation in a large animal model. Pediatr Surg Int.Mar;27(3):241-7
- Gallico GG III, O’Connor NE, Compton CC, Kehinde O, Green H. (1984) Permanent coverage of large burn wounds with autologous cultured human epithelium. N Engl J Med. 1984;311:448–451.
- Meuli,M., Hartmann-Fritsch F., Hüging, Martina M., Marino D., Saglini M., Hynes S., Neuhaus K., Manuel E., Middelkoop E., Reichmann E., Schiestl C.(2019) A Cultured Autologous Dermo-epidermal Skin Substitute for Full-Thickness Skin Defects: A Phase I, Open, Prospective Clinical Trial in Children. Plastic and Reconstructive Surgery 144(1):p 188-198
- Moiemen, N., Schiestl, C., Hartmann-Fritsch, F., Neuhaus, K., Reichmann, E., Löw, Meuli, M. (2021). First time compassionate use of laboratory engineered autologous Zurich skin in a massively burned child. Burns Open, 5(3), 113-117
- Schiestl C, Biedermann T, Braziulis E, Hartmann-Fritsch F, Böttcher-Haberzeth S, Arras M, Cesarovic N, Nicolls F, Linti C, Reichmann E, Meuli M (2011) Skingineering II: transplantation of large-scale laboratorygrown skin analogues in a new pig model. Pediatr Surg Int. 2011 Mar;27(3):249-54.
- Schiestl C., Meuli, M., Vojvodic M., Pontiggia L., Neuhaus D., Brotschi B., Reichmann E., Böttcher-Haberzeth S., Neuhaus, K.(2021) Expanding into the future: Combining a novel dermal template with distinct variants of autologous cultured skin substitutes in massive burns. Burns,5(3):145-153
- Schiestl C., Zamparelli M., Meuli M., Hartmann-Fritsch F., Cavaliere AC., Neuhaus K., Reichmann E., Böttcher-Haberzeth S.(2023) Life threatening non-accidental burns, pandemic dependent telemedicine, and successful use of cultured Zurich Skin in a neonate – A case report Burns Open, Volume 7, Issue 2, April 2023, Pages 28-32
- Sheridon R.L. in “Skin Substitutes in Burn Care” Karger Publisher Bale, 2013